Больной вопрос
В повседневной работе практического врача регулярно приходится встречаться с обращениями за помощью со стороны бесплодных супружеских пар. Этот больной вопрос давно уже вышел за рамки медицинских проблем. Есть все основания сегодня считать проблему бесплодного брака серьёзной социально-демографической проблемой.
Если обратиться к истории, у всех народов рождение детей, плодовитость супругов считалось высшим благословением и было признаком счастья и удачи в семье. Во многих странах третьего мира, а также в странах с определёнными религиозными традициями, многодетные семьи были и остаются нормой социальной жизни. Одновременно, в большинстве стран западной Европы, а также в США, Канаде и в России отмечается резкое снижение рождаемости и преобладание бездетных и малодетных семей, что связано с прогрессивным развитием контрацепции и изменением социальных приоритетов. В итоге, мы наблюдаем, на фоне увеличения продолжительности жизни в развитых странах, снижение естественного прироста населения и смещение возрастной демографической структуры в сторону преобладания населения предпенсионного и пенсионного возраста.
Репродуктивное здоровье — это состояние полного физического, психического и социального благополучия во всех вопросах, касающихся процессов репродукции, включая рождение потомства, и гармонии в психосексуальных отношениях в семье (определение ВОЗ). В демографии существует такое понятие, как «бездетный брак», который включает в себя: нежелание иметь детей, невынашивание беременности, мертворождение, смерть или гибель детей и бесплодный брак.
Бесплодием называется отсутствие беременности при регулярной половой жизни без контрацепции в течение 1 года, если возраст супруги не превышает 35 лет, и в течение 6 месяцев при возрасте супруги старше 35 лет. (ВОЗ, 2009)
Согласно определению ВОЗ, бесплодие – серьезная проблема репродуктологии, при которой имеется крайне редкое сочетание социального, психического неблагополучия и практически всегда физического нездоровья в семье. Число бесплодных браков в России превышает 15%, что, по данным Всемирной организации здравоохранения, является критическим уровнем.
Общие принципы обследования не разработаны
Причиной бесплодия, согласно статистическим данным, в 35% случаев является так называемый «женский фактор», в 24% — «мужской фактор», в 13% — другие причины и в 28% причину бесплодия установить не удаётся. В ряде случаев имеется одновременно несколько причин бесплодия
Перечень возможных обследований бесплодной пары велик, но, до настоящего времени, не разработаны общие принципы, которым надо следовать в процессе выяснения причин бесплодия. Единого консенсуса по обследованию бесплодной пары в мире не существует.
Напомню, что консенсусом называется добровольное соглашение всех врачей, занимающихся данной проблемой, о работе с пациентами по единому выработанному протоколу, а также определение единых нормативов и прогностических критериев.
Тем не менее, существуют определённые алгоритмы обследования бесплодных пар, представленные в Evidence based recommendations (Рекомендации ВОЗ, Национальные и международные клинические рекомендации), материалах Кохрейновской библиотеки (Cochrane Library), ЕВМ-изданиях и сетевые ЕВМ-ресурсах (например, Journal of Evidence Based Obstetrics and Gynecology, Society for Reproductive Medicine, RESOLVE: The National Infertility Association). Принимая их за основу, удаётся реально оптимизировать сроки обследования бесплодной пары и назначить оптимальное лечение для достижения результата: зачатия, вынашивания и рождения здорового ребенка.
Основные принципы работы с бесплодной парой таковы: тщательный сбор анамнеза, физикальный осмотр, лабораторные тесты и дополнительные исследования.
Остановлюсь теперь подробнее на каждом из этих положений.
Сбор анамнеза включает опрос по следующим позициям:
-Половая жизнь: длительность, частота, регулярность, предыдущая контрацепция.
-История фертильности.
-Перенесённые заболевания, операции, травмы.
-Лекарственный анамнез.
-Менструальный анамнез.
-Факторы риска.
-Привычные интоксикации.
Осмотр женщины включает:
-Оценку телосложения (рост, пропорции, ИМТ).
-Признаки гиперандрогенемии.
-Осмотр молочных желёз (развитие, изменения, галакторея).
-Осмотр гениталий (развитие, размеры клитора).
Осмотр мужчин включает:
-Телосложение.
-Волосяной покров.
-Развитие гениталий.
-Признаки гипоандрогенемии.
-Варикоцеле.
Диагностические тесты при бесплодии могут быть разделены на три уровня, по их корреляции с вероятностью беременности.
I уровень
(тесты, результаты которых сильно коррелируют с вероятностью беременности)
-исследование спермы
-исследование проходимости труб
-исследование наличия овуляции
II уровень
(тесты, результаты которых слабо коррелируют с вероятностью беременности)
-пенетрационные тесты
-посткоитальный тест
-определение антиспермальных антител
III уровень
(тесты, результаты которых не коррелируют с вероятностью беременности)
-исследование эндометрия
-выявление варикоцеле
-тесты на хламидиоз
При этом обследование мужчины фактически сводится к оценке спермограммы, в то время как обследование женщины разнопланово и сложно.
«Мужской фактор»
Тест №1 при обследовании мужчины – спермограмма, причем, если необходимы повторные исследования, желательно проводить их в одной и той же лаборатории.
Показатели анализа эякулята стандартизируются ВОЗ и указываются в публикациях ВОЗ по лабораторному исследованию эякулята человека, взаимодействию сперматозоидов и слизистой шейки матки (5-е издание, 2010 г.). Достигнут консенсус о том, что современная сперматология должна следовать последним рекомендациям ВОЗ, без каких-либо исключений.
Нижняя граница стандартных показателей эякулята (5 центилей (процентилей) * с доверительным интервалом 95%).**
| Критерии ВОЗ, 2010 | Нижняя граница показателя |
| Объем эякулята, мл | 1,5 (1,4–1,7) |
| Общее количество сперматозоидов (10**6 в эякуляте) | 39 (33–46) |
| Концентрация сперматозоидов (10**6 в мл) | 15 (12–16) |
| Подвижность – поступательные (категория а) и непоступательные движения (категория в),% | 40 (38–42) и более подвижных сперматозоидов (категория а+в) |
| Сперматозоиды с поступательным движением, % | 32 (31–34) |
| Жизнеспособность (количество живых сперматозоидов), % | 58 (55–63) |
| Морфология – нормальные формы, % | 4 (3–4) |
Другие пороговые значения, определенные консенсусом
| pH | > 7,2 |
| Пероксидаза-позитивные лейкоциты (10**6/мл) | < 1 |
| MAR-тест – подвижные сперматозоиды, покрытые антителами, % | < 50 |
| Тест на иммуногенность подвижных сперматозоидов с адгезированными частицами, % | < 50 |
| Содержание цинка в эякуляте, нмоль/эякулят | > или =2,4 |
| Содержание фруктозы в эякуляте, нмоль/эякулят | > или =13 |
| Содержание нейтральной α-глюкозидазы в эякуляте, мЕД/эякулят | > или =20 |
| MAR-тест – Mixed Antiglobulin Reaction.
*Процентиль (центиль) – процент испытуемых из выборки стандартизации, которые получили равный или более низкий балл, чем балл данного испытуемого. **В последнем, 5-м, издании «WHO laboratory manual for the examination and processing of human semen» изменены нормы количества и подвижности сперматозоидов, количества нормальных форм сперматозоидов. Так, например, упразднена классификация подвижных спермиев по группам а, b, c, d. Вместо этого предлагается классификация сперматозоидов с прогрессивным движением, непрогрессивным движением и неподвижных сперматозоидов. |
Если, в соответствии с критериями ВОЗ, показатели эякулята находятся в пределах нормативных показателей, то достаточно выполнения одного теста. При выявлении отклонений, рекомендуется повторить исследование в течение недели. Если имеются отклонения от нормы по крайней мере 2-х показателей, то это является показанием к обследованию у андролога.
Важно различать следующие понятия для описания отклонений от нормативных показателей эякулята:
• олигозооспермия: < 15 млн сперматозоидов в 1 мл;
• астенозооспермия: < 32% подвижных сперматозоидов;
• тератозооспермия: < 4% сперматозоидов нормальной формы.
Довольно часто все 3 параметра встречаются вместе (ОАТ-синдром). В случаях выраженного ОАТ-синдрома (< 1 млн сперматозоидов/мл), как при азооспермии, отмечается высокая частота обструкции семенных путей и/или генетических аномалий. Если в ходе исследования количество нормальных сперматозоидов превышает 30% — вероятность зачатия высокая, если ниже 30% — низкая. Кроме того, в ходе данного исследования проводится подсчет количества идеальных форм сперматозоидов. При этом, если такие сперматозоиды составляют 4% и более – прогноз для зачатия благоприятный, если ниже 4% — неблагоприятный.
Причины мужского бесплодия
Первичный гипогонадизм:
-Радиация
-Травма яичек
-Варикоцеле
-Орхит
-Аномалии развития
-Генетические аномалии
Нарушения транспорта спермы:
-Патология семявыносящих протоков
-Эректильная дисфункция
-Ретроградная эякуляция
Вторичный гипогонадизм:
-Аденома гипофиза
-Инфильтративные заболевания (туберкулез, саркоидоз, муковисцидоз)
-Черепно-мозговые травмы
Лекарственный генез:
-Антиандрогены
|
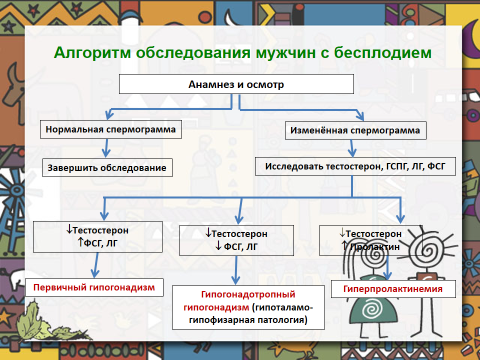
Остановимся теперь на основных рекомендациях по диагностике причин мужского бесплодия и выявлении генетических нарушений (см. Таблицу №1). Стандартный анализ кариотипа следует выполнять всем мужчинам с нарушениями сперматогенеза (< 10 млн сперматозоидов/мл), при планировании оплодотворения in vitro путем внутрицитоплазматического введения сперматозоидов (ИКСИ). |
| Мужчинам с синдромом Клайнфельтера может понадобиться применение андрогензаместительной терапии. |
| Все мужчины с синдромом Клайнфельтера, которым была выполнена биопсия яичка с целью выделения сперматозоидов, в последующем нуждаются в длительном наблюдении эндокринолога. |
| Мужчинам с тяжелыми нарушениями сперматогенеза (< 5 млн сперматозоидов/мл) настоятельно рекомендуется выполнять тест на микроделеции Yq. |
| Если у мужчины выявлены структурные аномалии семявыносящего протока (билатеральное отсутствие семявыносящего протока, унилатеральное отсутствие семявыносящего протока), важно исключить наличие у него и партнерши мутаций гена, вызывающего муковисцидоз (CFTR). |
| Генетическое консультирование является обязательным как для пар, у которых при клиническом или генетическом обследовании были найдены генетические дефекты, так и для пациентов, которые могут быть потенциальными носителями генов наследственных болезней. |
Таблица №1 Алгоритм обследования мужчин с бесплодием
Женский фактор
Причины женского бесплодия разнообразны. Установлено, что в 40% случаев это нарушения овуляции; в 30% случаев – так называемый, трубный фактор; в 17% — эндометриоз; в 3% — аномалии матки и в 10% случаев – другие причины. Риск бесплодия увеличивается с возрастом женщины. Установлены и дополнительные факторы риска женского бесплодия: стресс, неполноценное питание, курение, алкоголь, наркотики, хронические болезни, ожирение, дефицит веса, кофеин, физические перегрузки.
Женская фертильность начинает снижаться после достижения 20-летнего возраста
После 35-ти лет фертильность снижается резко. Женщина имеет с рождения определённый запас яйцеклеток: возраст яйцеклеток равен возрасту женщины.
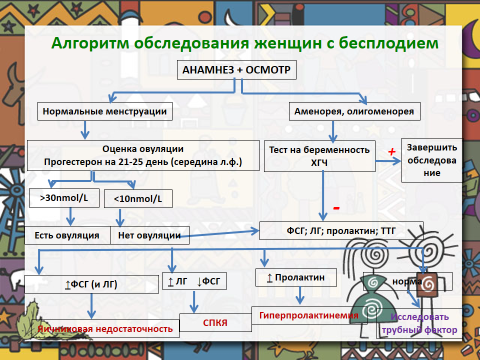
Алгоритм обследования женщины с бесплодием отражен в таблице № 2.
Таблица № 2
Трубный фактор: нарушения проходимости и перистальтики труб является частой причиной женского бесплодия. Но его выявление достаточно травматично для женщины. Поэтому обследование на предмет «трубного фактора» имеет смысл проводить после исключения других возможных причин бесплодия. Причинами «трубного фактора» могут быть: эндометриоз, миомы матки, аномалии развития, воспалительные заболевания органов малого таза, спаечная болезнь.
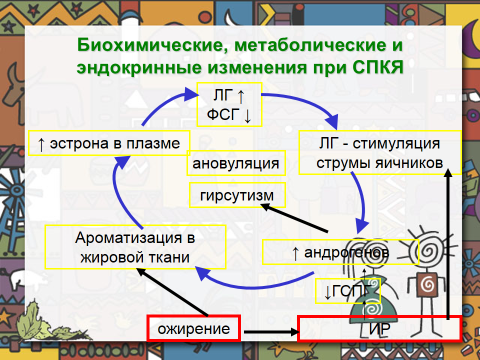
Эндокринные нарушения, приводящие к бесплодию, выявляются весьма часто. Их коррекция, в большинстве случаев, позволяет восстановить фертильность женщины. К эндокринным причинам бесплодия относятся гипогонадотропный и гипергонадотропный гипогонадизм, нарушения тиреоидной функции, врождённая дисфункция коры надпочечников (ВДКН), синдром Кушинга, синдром поликистозных (инсулинорезистентных) яичников (СПКЯ).
СПКЯ встречается достаточно часто, но постановка этого диагноза требует серьёзного обследования пациентки. Диагноз СПКЯ, по сути, является диагнозом исключения. Т.е., после исключения всех остальных возможных причин бесплодия, этот диагноз может быть поставлен, при условии наличия любых двух критериев из трех следующих:
1. Менструальная дисфункция с ановуляцией.
2. Клинические и/или биохимические признаки гиперандрогенемии,
3. Наличие поликистозных яичников по данным УЗ-исследования. (Таблица №3)
Таблица № 3 Постановка диагноза СПКЯ
| СПКЯ– это диагноз исключения | других эндокринопатий |
| Гиперандрогенные состояния | Главные “маркеры” |
| 1. Идиопатический гирсутизм | Гипертрихоз + “мужской анамнез” а |
| 2. Неклассический вариант ВДКН | 17-оксипрогестерон б |
| 3. Гиперпролактинемический гипогонадизм | Пролактин |
| 4. Первичный гипотиреоз | ТТГ |
| 5. Вирилизирующие опухоли | Клиника в + “объем” Н/Я г |
| 6. Тотальный гиперкортицизм | Клиника д + кортизол |
Примечание.
а – родственники-мужчины с ранним началом облысения (андрогенной алопеции) и/или с семейным типом избыточного оволосения по мужской линии;
б – дискриминационный порог выше 2–3 мкг/л (6,9–10,4 нМоль/л);
в – вирилизация наружных половых органов и гортани (клиторомегалия, ларингомегалия, барифония);
г – при визуализации надпочечников и яичников;
д – “кушингоидизация” внешности с перераспределением жира по верхнему типу + стероидные стрии,,геморрагии, остеопороз.
Лабораторные исследования при дифференциальном диагнозе СПКЯ:
— Анализ крови на ТТГ, пролактин (день менструального цикла (МЦ) не имеет значения)
— Анализ крови на 17-ОПГ на 3-4 день МЦ, рано утром
— Анализ на кортизол в суточной моче
— Анализ крови на ФСГ
— Анализ крови на ЛГ
Повышение ЛГ при СПКЯ отмечается у 50-95% пациенток. При этом повышен «гонадотропный индекс»: ЛГ/ФСГ > 2.
(Оценка данного маркера-индикатора предлагается в качестве необязательного вторичного критерия в диагностически неясных случаях, особенно у худых пациенток с аменореей, а также с исследовательской целью в научных проектах.)
Патогенез СПКЯ отражен в таблице №4.
Таблица №4
Важно отметить, что соблюдение алгоритма обследования бесплодной пары позволяет в максимально короткие сроки установить причину бесплодия и начать лечение. Следует помнить, что при выявлении причин бесплодия время работает против нас!